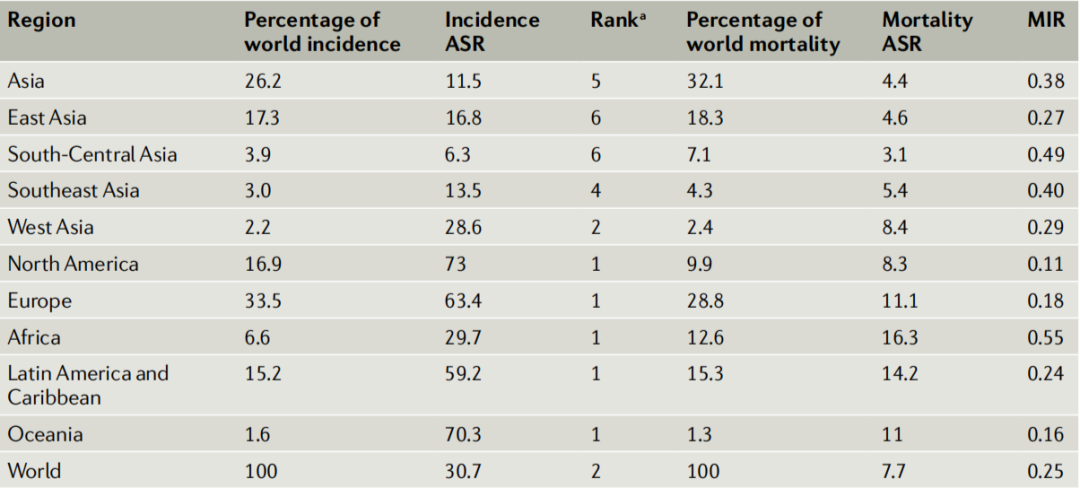
然而,死亡率和发病率比值(MIR)是反映生存和早期诊断的重要指标,亚洲的MIR却比北美高近3倍(0.38 vs 0.11);而中国所在的东亚MIR也是北美的2倍(0.27 vs 0.11)(表1)。因此,我们对亚洲前列腺癌的流行仍不能报以盲目的乐观。亚洲前列腺癌的流行特征具有异质性,可能受到地域、经济、筛查策略等诸多因素的影响。
表1. 2020年亚洲各地及其他大洲的前列腺癌发病率和死亡率
人类发展指数——人类发展指数(Human Development Index,HDI)是对国民健康、教育和收入进行综合衡量的指标,被认为与前列腺癌的发病率相关,比如HDI最低(0.511)的阿富汗和最高的新加坡(0.938),前列腺癌发病率分别为6.1例/10万人和34.3例/10万人。由于HDI没有考虑区域、种族/人种的差异,所以即便在HDI较高的国家中,前列腺癌发病率也有差异,比如以色列(0.919)和韩国的HDI(0.916)相近,但前者的前列腺癌发病率几乎是后者的两倍。然而,HDI与保健系统的质量有关,所以也有研究表明MIR与HDI呈高度相关,HDI高的国家,前列腺癌的早期发现和治疗预后更好。
发病率和死亡率趋势——目前,亚洲国家中仍缺乏高质量的发病和死亡登记数据。我们根据现有数据评估了亚洲国家的前列腺癌流行趋势发现,韩国、科威特和中国香港的发病率有所上升,但死亡率稳定;日本和以色列的死亡率均有所下降,但相比之下,泰国、乌兹别克斯坦和哈萨克斯坦报告的死亡率有所上升(图1)。此外,日本和以色列的老年前列腺癌死亡率(日本70-79岁男性:AAPC=-2.6,P<0.01,以色列80+岁男性:AAPC=-2.2,P<0.01)有显著下降,与美国同期的趋势相似;而泰国、乌兹别克斯坦等国家则相反(图2)。这些差异可能与发展中国家及发达国家的PSA筛查、药物可及性相关。

图1. 部分亚洲国家和英美的前列腺癌发病率和死亡率年均百分比变化(AAPC)

图2. 部分亚洲国家特定年龄前列腺癌死亡率AAPC
亚洲男性的危险因素——来自日本公共卫生中心的前瞻性研究(JPHC)提示,肉类、加工食品等西式饮食会增加前列腺癌(HR=1.22,P=0.021)和局限性前列腺癌(HR=1.24,P=0.045)风险;相反,果蔬、豆制品、蘑菇和海藻等东亚传统饮食有助于降低前列腺癌(HR=0.71,P=0.037)和局限性前列腺癌(HR=0.63,P=0.048)风险。然而,一项来自东亚、东南亚18个前瞻性研究的汇总分析,并未发现BMI、吸烟或饮酒与前列腺癌死亡率之间存在显著关联,这提示亚洲男性前列腺癌的病因仍存在差异。中国肥胖的增加(1989年至2011年期间的脂肪摄入热量的百分比从1.45%增加到14.99%)与前列腺癌发病率的迅速增加一致(2000-2005年的AAPC=12.6%,P<0.05)。
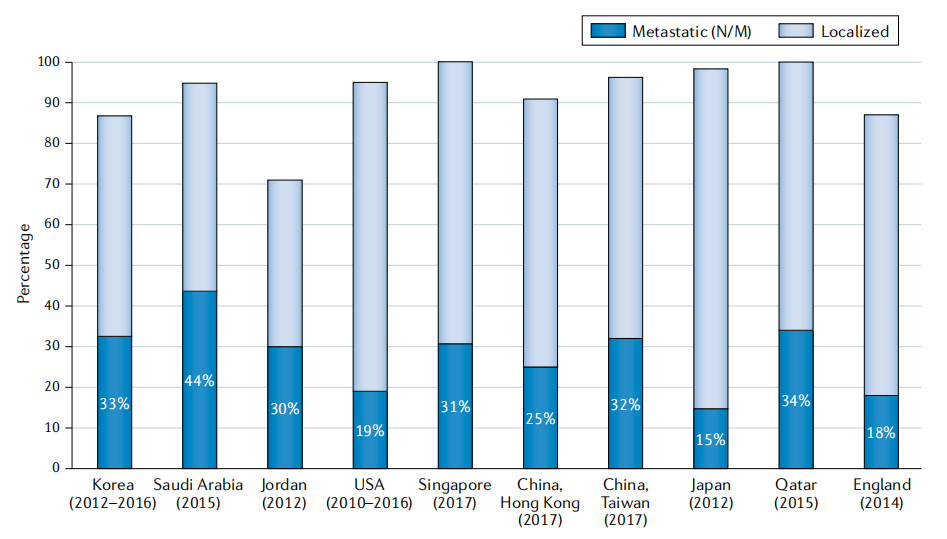
筛查的影响——欧洲前列腺癌筛查随机研究(ERSPC)的16年随访显示,前列腺癌筛查降低了20%的死亡率,且过度筛查的危害随着随访时间的延长而减少。在总体发病率较低的亚洲进行筛查的成本和效益仍不得而知。目前,日本是唯一一个在普通人群中倡导PSA筛查的亚洲国家。得益于广泛的PSA筛查,日本总体及老年人的前列腺癌发病率和死亡率AACR与英美国家一样有所降低(图1,2),且转移性疾病的比例更低;而有相同人口背景的中国,转移性疾病的比例是其两倍(图3)。
长期生存的差异——根据全球癌症生存监测项目CONCORD的数据,1995年至2014年期间的13个亚洲国家中,有12个国家的前列腺癌5年生存率有所改善。但不同亚洲国家的提高速度有差异,比如日本和韩国每年平均提高近12%,5年生存率已达到近90%;印度虽然年平均提高33.7%,但5年生存率仍仅有44.3%;中国年平均提高3.7%,5年生存率为69.2%。同样,长期生存的差异可能与各地PSA筛查、晚期疾病比例有关;此外,阿比特龙、恩扎卢胺等药物是改善晚期患者生存的主要手段,这些药物在日本、韩国的可及性更好、医保覆盖率更高。
表2. 部分亚洲国家及美国的前列腺癌5年生存率变化

对亚裔移民的研究——在PSA筛查前时代的研究提示,美国亚裔人群的前列腺癌发病率显著低于白人(上海出生的亚裔为1.7/10万,美国出生的白人为58.3/10万);而另一项研究则提示生活方式的西化,使2013年日本的前列腺癌发病率较30年前提高了一倍(43.3% vs 20.8%)。这些数据突出了遗传背景和生活方式的重要性。另一项利用SEER数据的研究提示,亚裔美国人前列腺癌患者的PSA水平、分期、Gleason分级均高于美国白人,但调整变量后亚裔人群的转移性(HR=0.6,95%CI:0.54~0.65)和非转移性疾病(0.62,0.57~0.69)生存预后仍显著优于白人,提示那些基于白人的生存预后评估方法可能并不适用于亚裔患者。





 京公网安备 11010502033352号
京公网安备 11010502033352号